Чем лечить диабет-2: как подхлестнуть инсулин

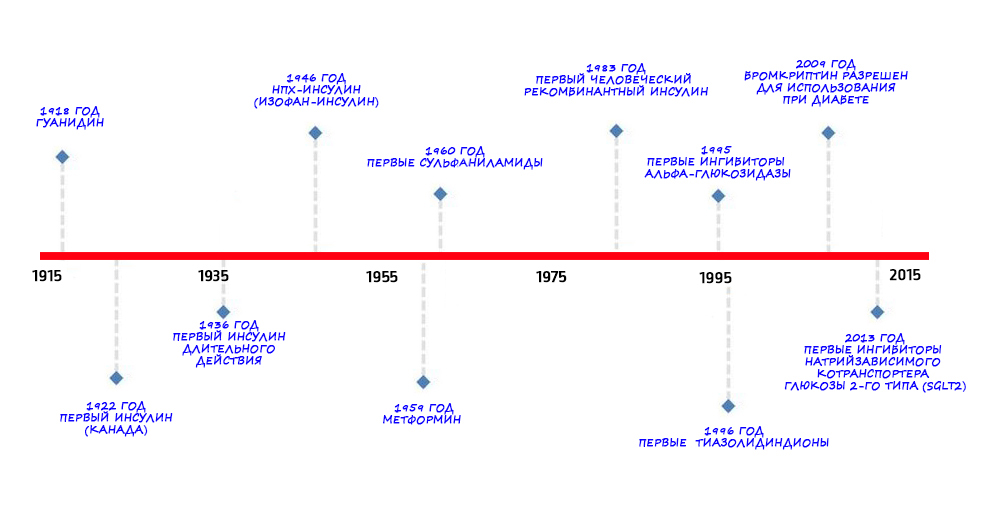
Ранее мы уже рассказывали о том, что новенького в ближайшие годы может ждать больных диабетом первого типа и почему метформин – это препарат не только для диабетиков с диабетом второго типа. Однако со времени появления в 60-тых сульфаниламидов фармтерапия сахарного диабета сделала еще несколько значительных шагов вперед.
О них мы и поговорим.
Тиазолидиндионы
Время, когда врачи удовлетворялись тремя антидиабетическими китами метформином, глибенкламидом и инсулином, кончилось в 90-тые. Именно тогда появились первые тиазолидиндионы, а за ними ингибиторы альфа-глюкозидазы и другие группы совершенно новых лекарств.
Тиазолидиндионы стали первыми из средств, которые воздействовали непосредственно на причину сахарного диабета второго типа – нечувствительность клеток к инсулину или, как говорят медики, инсулинорезистентность. За это их еще называют инсулин-сенситайзеры.
История открытия этой группы препаратов начинается задолго до их появления на рынке. Так, японская фармацевтическая компания Takeda Chemical Industries синтезировала основной компонент первого из тиазолидиндионов, AL-321, еще в 1975 году. Через семь лет исследований из двухсот изученных различных производных этого исходного вещества наконец было создано лекарство, пригодное для клинического применения. Препарату присвоили имя пиоглитазон1.
Однако звезда тиазолидиндионов, так медленно разгоравшаяся, погасла со скоростью метеора – если в 2000 году на рынке присутствовало 3 препарата этой группы, то в настоящее время один (троглитазон) полностью запрещен к использованию, второй (росиглитазон) показал связь с увеличением рисков развития инфаркта миокарда в ряда групп больных с СД2 и ограничен к употреблению, а третий, собственно сам пиоглитазон, у врачей особой популярностью не пользуется.
Как же так случилось?
Тиазолидиндионы корригируют нарушения углеводного обмена и сопутствующие факторы риска развития сердечно-сосудистых осложнений у больных СД 2-го типа через связывание с особой группой клеточных ядерных рецепторов под названием PPAR-гамма (PPAR, рeroxisome proliferator-activated receptors, то есть рецепторы, активируемые пролифераторами пероксисом). Эти PPAR-гамма рецепторы способствуют дифференцировке жировых клеток адипоцитов и способны влиять на развитие и течение множества заболеваний, в том числе ожирения (повышается чувствительность жировых клеток к инсулину, тем самым уменьшается лишний вес), диабета (воздействие на морфологию и структуру бета-клеток, замедляющее превращение предиабета в диабет), атеросклероза (уменьшение содержания триглицеридов, воздействие на функции эндотелия и воспаление, нормализация свертываемости крови) и рака (воздействие на экспрессию фактора некроза опухолей альфа). Они снижают активность жировых клеток во внутренних органах и повышают уровень гормона адипонектина, который участвует в регуляции уровня глюкозы и расщепления жирных кислот, а также разгружают печень, уменьшая степень ее жировой инфильтрации, что очень важно для диабетиков, страдающих диабетическим гепатозом. Кроме того, они нивелируют один из самых опасных факторов риска осложнений у диабетиков – микроальбуминурию, приводящую к почечной недостаточности, – и даже снижают артериальное давление!
Таким образом, тиазолидиндионы, связываясь с PPAR-гамма, не только повышают чувствительность клеток к инсулину, но и улучшают состояние при метаболическом синдроме, частом спутнике и/или предшественнике СД2, и воздействуют на сердечно-сосудистые риски. Они снижают уровень глюкозы и натощак, и после еды за счет снижения инсулинорезистентности и повышения «КПД» собственного инсулина человека. Более того – они снижают глюкозу более устойчиво, чем другие группы препаратов2.
Но у всего этого «букета» полезных свойств есть и нехорошая «обертка» – побочные действия тиазолидиндионов росиглитазона и троглитазона включают увеличение частоты переломов, усиление задержки жидкости (отеки) и сердечной недостаточности, парадоксальное увеличение риска развития инфаркта, несмотря на модификацию сердечно-сосудистых рисков, и, наконец, свойство повышать риск развития рака мочевого пузыря, которое нашли у пиоглитазона в 2011 году и которое не подтвердил мета-анализ 2017 года. Но осадочек-то остался, как говорится в известном анекдоте про краденые ложки3.
Самый последний обзор на Кокрейновском сообществе, посвященный пиоглитазону, не обнаружил доказательств его сверхполезности – зато нашел дефекты в проводимых до этого исследованиях...4
Побочная ветвь
Глиниды – еще одна группа антидиабетических препаратов для лечения диабета второго типа, была синтезирована в начале восьмидесятых. Первый препарат этого класса, репаглинид (производное бензоевой кислоты), американский фармрегулятор FDA одобрил почти через 15 лет, в 1997-м, затем был изобретен натеглинид (производное D-фенилаланина). Глиниды снижают глюкозу в крови, повышая выделение инсулина из бета-клеток поджелудочной железы. По сути дела, это своеобразная плетка, которая подхлестывает уставшего коня-поджелудочную. Приблизительно так же работают и глибенкламид со товарищи (тем более что репаглинид и натеглинид быстро и обратимо связываются с рецептором сульфонилмочевины, а глибенкламид – это производное сульфонилмочевины), с той лишь разницей, что действие глинидов зависит от сахара крови и ослабевает при его низких концентрациях.
А вот побочные эффекты у них идентичные – гипогликемия, снижение уровня сахара крови, свойственна и сульфаниламидам, и глинидам. Кроме того, глиниды – очень короткоживущие вещества, их нужно принимать несколько раз в день, да еще и ко времени приема пищи, что отвращает больного от соблюдения рекомендаций, а потому не рекомендуется при наличии альтернативы.
Также их не назначают у лиц с заболеваниями печени и снижением функции почек, а также у стариков и детей.
Из плюсов терапии глинидами стоит отметить их быстрое действие, восстановление первой фазы секреции инсулина и отсутствие повышения уровня инсулина между приемами пищи.
Минусами является невысокая сахароснижающая активность, риск повышения массы тела, снижение эффективности при длительном приеме.
Блокаторы альфа-глюкозидазы
Блокаторы, или ингибиторы альфа-глюкозидазы – это группа препаратов, заходящая на проблему повышенного уровня глюкозы крови с другой стороны. Они конкурентно подавляют действие кишечных ферментов, которые расщепляют молекулы сахаров, поступающие с пищей, на простые сахара, чем замедляют их переваривание и всасывание, не позволяя глюкозе форсировано проникать в системный кровоток. Прямым следствием замедления переваривания углеводов является постпрандиальное, то есть возникающее после еды, снижение уровня глюкозы в крови.
У них есть своя особенная ниша – эти средства назначают, как правило, лицам с умеренно повышенным уровнем глюкозы, то есть преддиабетикам, и только в комплексе с увеличением физических нагрузок и снижением потребления калорий. Блокаторы альфа-глюкозидазы снижают гликемию менее эффективно, чем другие антидиабетические препараты, и больные часто отказываются от их приема, потому что эти средства могут вызывать вздутие живота и понос.
Сейчас известны три препарата этой группы – акарбоза, миглитол и воглибоза. Предыдущие исследования, собственно и обеспечившие им место в терапии сахарного диабета как средствам, предотвращающим или замедляющим его появление, на данный момент активно пересматриваются.
Так, последний Кокрейновский обзор 2018 года, посвященный вопросу, могут ли ингибиторы альфа-глюкозидазы предотвращать или замедлять развитие сахарного диабета 2 типа и связанные с ним осложнения у людей, подверженных повышенному риску развития СД2, сообщил о низком качестве доказательной базы, не позволяющим дать на него четкий ответ5.
Тем не менее, медики продолжают, хоть и редко, назначать акарбозу, опираясь, в основном, на данные исследования STOP-NIDDM Trial, которое показало 25% снижение риска развития СД2 и нормализацию толерантности к глюкозе у трети пациентов.
Кроме того, ингибиторы альфа-глюкозидазы можно комбинировать с другими препаратами. Чаще всего комбинируют две группы средств, добавляя к ингибиторам производные сульфонилмочевины, бигуаниды или инсулин.
Большим плюсом акарбозы и других ее «родственников» является их безопасность, однако стоит помнить, что нарушение главных правил диетотерапии повышает риск развития осложнений со стороны желудочно-кишечного тракта в несколько раз.
Противопоказаниями к назначению ингибиторам альфа-глюкозидазы являются тяжелые заболевания желудочно-кишечного тракта с нарушениями всасывания:
- синдром раздраженного кишечника,
- язвенный колит,
- болезнь Крона.
А также дивертикулит, наличие спаек и грыжи брюшины.
Вот, в принципе, и весь «классический» набор отечественного среднестатистического врача-эндокринолога. Но фармакологическая наука не стоит на месте – поэтому в следующей, завершающей части нашей статьи мы расскажем о самых последних новшествах антидиабетической терапии.
Примечания
- 1. Jianping Ye. Challenges in Drug Discovery for Thiazolidinedione Substitute
- 2. Harold E. Lebovitz.Thiazolidinediones: the Forgotten Diabetes Medications
- 3. Marit de Jong и другие. Pioglitazone and the secondary prevention of cardiovascular disease. A meta-analysis of randomized-controlled trials
- 4. Emil Ørskov Ipsen и другие. Pioglitazone for prevention or delay of type 2 diabetes mellitus and its associated complications in people at risk for the development of type 2 diabetes mellitus
- 5. Ингибиторы альфа-глюкозидазы для профилактики или замедления развития диабета 2-го типа и связанных с ним осложнений у людей, подверженных повышенному риску заболевания диабетом 2-го типа