Когда болит голова – невралгия затылочного нерва

Многие люди жалуются на то, что у них болит голова в затылочной (и, как правило, теменной) области – и многим, когда они приходят к невропатологу, ставится диагноз «невралгия затылочного нерва» или окципитальная невралгия. Что же это такое?
Как определить, что боль неврологическая?
Первый вопрос, который мы должны задать себе – это как определить, что боль исходит именно от нервов.
В медицине используется термин «неврологическая боль», – то есть боль, которая возникает вследствие прямого повреждения или нарушения функций соматосенсорных периферических и/или центральных нервных структур, относящихся к болевой и противоболевой системам. То есть болевых рецепторов и передающих от них информацию периферических нервов, сплетений, спинномозговых нервов и корешков; спинномозгового ганглия; задних рогов серого вещества спинного мозга; проводникового аппарата спинного мозга и ствола головного мозга; ядер таламуса; коры больших полушарий.
Болевой синдром при таком виде боли имеет характерные отличия от, скажем, обычной, то есть ноцицептивной боли, которая является физиологически адекватной реакцией на болевой раздражитель или повреждение тканей. Неврологическая боль далеко не всегда адекватна ни по характеру, ни по интенсивности, ни по продолжительности воздействия раздражителя. Более того, в большинстве случаев она возникает при отсутствии каких-либо болевых раздражителей, в том числе и после заживления тканей, и часто протекает вместе с чувствительными, локальными автономными и двигательными нарушениями разной степени выраженности.
Доказательствами неврологического характера боли являются:
- Имеющаяся история поражения или заболевания периферической и/или центральной сомато-сенсорной нервной системы.
- Нахождение боли в конкретной характерной нейроанатомической зоне.
- Объективное подтверждения поражения соматосенсорной нервной системы.
- Выявление в нейроанатомической зоне сенсорных явлений, которые характерны для невропатической боли, например расстройств поверхностной чувствительности.
Расстройства поверхностной чувствительности при неврологической боли
Расстройства поверхностной чувствительности, которые могут наблюдаться при неврологической боли, включают так называемые позитивные и негативные сенсорные симптомы.
Позитивные симптомы подразумевают патологическое усиления и/или изменение качества ощущений и включают:
- Гипералгезию – то есть повышенную чувствительность к болевым стимулам, начиная с интенсивной боли при легком раздражении зоны иннервации поврежденного участка нервной системы (первичная гипералгезия) и заканчивая аналогичной реакцией соседних или даже отдаленных зон (вторичная гипералгезия).
- Гиперестезию – повышенную чувствительность к различным стимулам (тактильным, температурным), не соответствующую вызвавшему их раздражителю.
- Дизестезию – аномальное, неприятное ощущение, самопроизвольное или спровоцированное.
- Парестезию («мурашки») – спонтанное или вызванное легким тактильным, температурным раздражением, движением ощущение в виде покалывания, «мурашек», сдавливания, стягивания в каком-либо участке тела.
- Аллодинию – возникновение болевого ощущения при воздействии неболевых раздражителей, которые могут быть контактными (тактильная/механическая или температурная аллодиния), вызванными движением (двигательная (кинезиогенная) аллодиния). Наиболее частый спутник неврологической боли.
- Гиперпатию – усиленное или измененное ощущение с эмоционально неприятным оттенком, которое может продолжаться после прекращения нанесения болевого, тактильного или температурного раздражения. Обычно сопровождается повышением порога чувствительности.
- Спонтанную боль – то есть боль, возникающую без какого-либо внешнего воздействия.
Из всего перечисленного наиболее часто встречается при неврологической боли аллодиния. Врачи часто опираются на этот симптом для выбора терапии: так, например, наличие механической аллодинии предполагает высокую эффективность использования ламотриджина, а также локальных аппликаций лидокаина.
Негативные симптомы – то есть симптомы снижения чувствительности или так называемые «симптомы выпадения» – включают:
- Гипоалгезию или аналгезию – то есть частичную или полную утрату болевой чувствительности.
- Гипо- или анестезию – то есть частичное или полное нарушение отдельных или нескольких видов чувствительности (тактильной, температурной и т.п.).
Виды неврологической боли
Неврологическую боль принято делить на периферическую и центральную, а также на симпатически независимую и симпатически поддерживаемую.
Последнее связано со степенью вовлеченности в процесс симпатической нервной системы. Так, симпатически независимая боль связана с первичной активацией болевых рецепторов в результате повреждения периферического нерва, она исчезает или значительно уменьшается после блокады местным анестетиком поврежденного нерва или участка кожи в зоне его иннервации.
Симпатически же поддерживаемая боль обусловлена повышением чувствительности рецепторов периферических нервов к адреналину и прорастанием автономных волокон в ганглии задних корешков спинного мозга и носит жгучий характер. Ею часто сопровождается комплексный региональный болевой синдром (КРБС) и она успешно сочетается с различными нарушениями кровотока, терморегуляции и потоотделения, двигательными расстройствами, трофическими изменениями кожи, ее придатков, подкожных тканей, фасций и костей.
Именно поэтому неврологические боли часто сочетаются с вегетативно-трофическими расстройствами: изменением окраски и температуры кожи, нарушением потоотделения, трофическими ухудшениями в прилегающих зонах – от изменения скорости роста волос и ногтей до артрозов и мышечных контрактур, – а также двигательными нарушениями (слабость, дрожь и ограничение объема движений).
Периферическая неврологическая боль сопровождается покалыванием и «онемением» чаще в дистальных, то есть периферических, дальних, отделах конечностей. Сухожильные рефлексы снижаются, мышечная слабость и гипотрофия ограничиваются мышцами, иннервируемыми пораженными корешками спинного мозга, периферическими нервами.
Также могут возникать резкие, стреляющие или пульсирующие и жгучие боли. У части пациентов отмечаются аллодиния, гиперестезия и другие позитивные симптомы неврологической боли. Негативные признаки представлены болевой и температурной гипоестезией.
Центральная неврологическая боль зависит от локализации повреждения. Характерно полное или частичное нарушение соматосенсорной чувствительности. Нарушения глубокой чувствительности характерны менее. Боль может характеризоваться, как жгучая, ноющая, колющая, стреляющая, сжимающая, пульсирующая, иногда как дискомфорт. Часты ощущения жжения, покалывания, прострелов. Также характерно снижение боли при полном покое, исчезновение ее во время сна – но при этом провокация возникновения боли движением, звуком или даже светом (как при мигрени).
Причины окципитальной невралгии
Невралгия затылочного нерва часто возникает после переохлаждения, сквозняков, на фоне тяжелых простудных заболеваний, после перенапряжения мышц шеи и плечевого пояса во время длительного сидения в одном положении, что невероятно характерно для многих из нас, работающих в офисе за компьютером, после стрессовых ситуаций. Этот вид невралгии – частый спутник остеохондроза и спондилоартроза шейного отдела позвоночника, так как при этих заболеваниях происходит ущемление корешков затылочного нерва, вызывающее выраженный болевой синдром.
Окципитальная невралгия может возникнуть и после травм головы и шейного отдела, на фоне сахарного диабета, подагры, ревматоидного артрита, после перенесенного энцефалита, менингита. Во всех этих случаях говорят о вторичной невралгии затылочного нерва. Если же причину установить не удается – это идиопатическая (то есть первичная) невралгия.
Нерв или нервы?
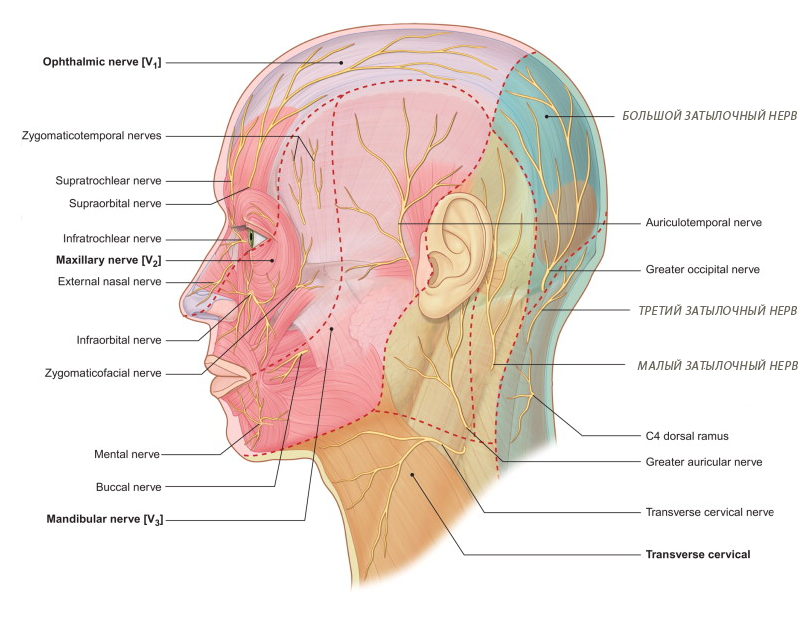
Невралгия затылочного нерва проявляется как приступообразная колющая боль с локализацией повреждения в зоне иннервации большого или малого затылочных нервов или третьего затылочного нерва с болезненностью при пальпации соответствующей области, иногда сопровождающаяся снижением или извращением чувствительности в пораженной зоне.
Главные участники этого процесса – это большой затылочный нерв он же occipitalis major (откуда и идет название «окципитальная боль»), малый затылочный нерв (occipitalis minor) и третий затылочный нерв (occipitalis tertius).
Большой затылочный нерв является задней чувствительной ветвью второго шейного нерва. Он иннервирует кожу затылочной и теменной областей. При патологии большого затылочного нерва болевая точка находится на внутренней линии, соединяющей сосцевидный отросток и наружный затылочный выступ, где располагается место выхода этого нерва. Иногда неврологическая боль, связанная с этим нервом, сопровождается выпадением волос.
Малый затылочный нерв отходит от шейного сплетения и состоит из волокон первого-третьего шейных нервов. Он проходит через фасциальное влагалище верхней косой мышцы головы и разветвляется в коже наружной части затылочной области.
Третий затылочный нерв, он же задняя ветвь третьего шейного нерва, имеется не у всех людей. Он лежит кнутри от прохождения большого затылочного нерва и часто соединяется с ним. Иннервирует кожу затылочной области.
Диагностические критерии невралгии затылочного нерва
Для того, чтобы поставить диагноз окципитальной невралгии, необходимо сочетание трех признаков.
- Приступообразной колющей боли, которая сопровождается или не сопровождается в межприступном периоде постоянной ноющей болью, и лоцирующейся в зоне иннервации большого, малого и/или третьего затылочных нервов (как указано на рисунке выше).
- Наличия болезненности в области над поврежденным нервом.
- Прекращения (временного) боли после местной анестезирующей блокады поврежденного нерва.
Часто вышеперечисленные симптомы сопровождаются другими, неспецифическими, но очень отравляющими жизнь пациенту: головокружением, нарушением зрения, светобоязнью, тошнотой, онемением кожи головы, чувствительностью шеи и/или головы к прикосновениям, дискомфортом при совершении движений.
Трех диагностических критериев иногда не хватает, чтобы поставить правильный диагноз, потому что схожие болевые ощущения дают:
- мигрень,
- мышечное напряжение,
- миофасциальная боль,
- поражения вертебробазилярных сосудов, в том числе их аневризмы,
- шейный спондилез и еще ряд других более редких причин.
Окципитальную невралгию следует отличать от отраженной боли, возникающей в затылочной области при поражении атлантоаксиального или верхнего зигоапофизиального сочленений, а также от боли, возникающей от триггерных точек, расположенных в шейных мышцах.
Поэтому, помимо истории заболевания, иногда могут потребоваться:
- Рентгенография (применяется для оценивания состояния костных структур);
- КТ (послойный снимок пораженных тканей);
- МРТ.
Как лечить окципитальную невралгию
Обычно заболевание обычно проходит самостоятельно, однако иногда для облегчения этого процесса могут понадобиться блокады нерва местным анестетиком со стероидами. Желательна и физиотерапия с ежедневными упражнениями на растяжение, а также чрескожная электростимуляция нерва.
Блокада проводится следующим образом. Сначала определяют тиггерную (болевую) точку или точки, если их удается определить, после чего в нее/них вводится анестетик со стероидом.
Также блокаду затылочного нерва можно осуществить в месте его выхода между задних шейных мышц. Если патология расположена более центрально, может потребоваться блокада ганглия. Она проводится под флуороскопией: сбривают волосы за сосцевидным отростком, обрабатывают кожу йодом, и, после обезболивания местным анестетиком, через иглу вводят в середину сустава позвонков С1-С2 1–3 мл местного анестетика.
В некоторых случаях подобной терапии не хватает. Тогда неврологи рекомендуют хирургическое вмешательство.
При этой патологии не рекомендуют ношение воротника, поскольку он может вызывать дополнительное раздражение.